
编者按:
SHOT(Serious Hazards of Transfusion,严重输血风险)是隶属于英国皇家病理学院(Royal College of Pathologists)的一个血液安全监测(HV, Haemovigilance)项目。SHOT从1996年起开始公开发布年度报告,报告收集和分析来自英国所有参与血液和血液成分输注的相关机构匿名提供的与输血有关的不良事件和反应,从中发现风险和问题,提出改进建议,以提高血液安全性。
上个月,SHOT发布了《2019年年度报告》(ANNUAL SHOT REPORT 2019),对英国2019年血液安全监测活动进行了回顾,报告原文长达230页,内容丰富。其中第三章 数据摘要:死亡、重症与ABO血型不合输血(Headline Data:Deaths, Major Morbidity and ABO-Incompatible Transfusions) 集中报告了各项主要的数据。
重磅数据:死亡、重症与ABO血型不合输血
主要SHOT信息
本章使用的缩略语
建议:
介绍:

死亡人数 n=17
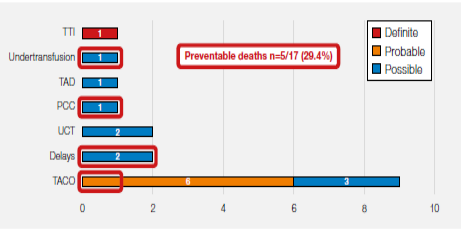
重症 n=129
大多数病例与发热、过敏或低血压输血反应和肺部并发症有关。这些将在本报告各专题章节中进一步详细说明。
重症定义如下:
与输血相关的汇总数据和风险
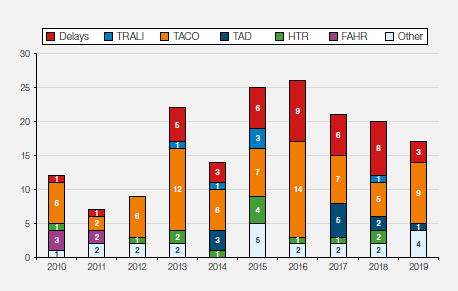
2019年收集的数据如图3.4所示。在3397例报告中,1314 (38.7%)例未遂幸免报告为我们提供了有价值宝贵经验。23年的累计数据如图3.5所示。
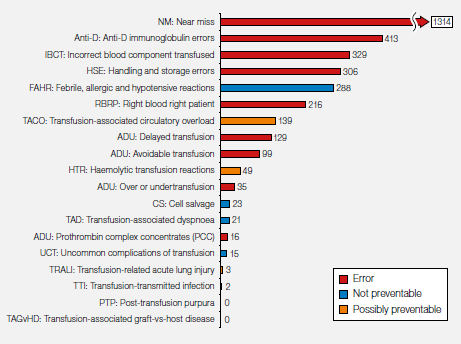

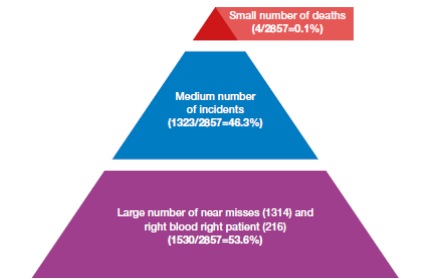
图3.6:报告差错三角形
ABO血型不合输血 n=6
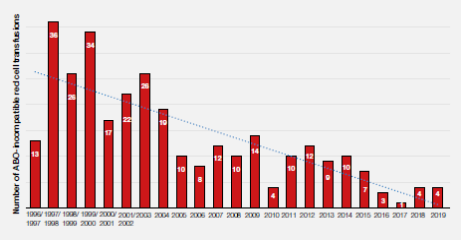
图3.7:1996-2019年ABO不合红细胞输注数量

图3.8:2016-2019年ABO血型不合输血:小概率事件(n=12),但许多未遂幸免事件(n=1236)
医疗机构应考虑策略,增强认知偏差的识别能力,改善工作条件,从而能够发现、防范并从认知偏差和其他相关风险中纠正预防差错。认知偏差,也称为“捷思法”(heuristics),运用知识经验和问题中的信息,以特定的方式寻求问题解決的程序,是帮助我们决策的认知捷径(O'Sullivan 2018)。尽管差错可以通过良好的临床和实验室实践、自动化、警告标志、教育和能力评估来减少,但差错仍然会持续存在。
众所周知,认知偏差和注意力不集中是导致医疗差错的主要原因,超负荷工作和注意力不集中(如接听电话查询和接受多项任务)情况下,差错就会明显增加。这些原因在差错事故调查过程中就发现了,但在分析根本原因时并未引起重视,因此在纠正措施中未予以解决(Grissinger 2012)。如果检视操作程序和质量管理体系,然后重新设计改善工作环境,则可以减少实验室误差。例如,安排另外一名工作人员专门处理电话查询可以使医护人员专心工作,简单工作调整就会减少“自动巡航”,删除无效的计算机标识就会引起对关键安全检查的注意。
关于认知偏差的更多讨论,请参见第7章,人为因素。
结论
